胃カメラでわかる病気(写真はすべて当院症例)
胃カメラでは、胃だけでなく食道や十二指腸を直接観察することが可能です。
従来のバリウム検査では見つけることが困難な微細な病気を見つけることが可能です。
またバリウム検査では不可能な生検(病気の部分から組織を少量採取すること)が胃カメラでは可能であり、さまざまな疾患の早期発見や確定診断に役立ちます。
早期のがんは自覚症状がほとんどなく、胃カメラで発見可能です。
症状が現れる前に、がんリスクが上がる40歳になったら一度、カメラ検査を受けましょう。
食道
食道がん
食道がんは、喫煙者やアルコール摂取者に多いとされ、進行がんになるまでほとんど自覚症状がありません。
また、胃や大腸には一番外側に漿膜(しょうまく)という膜がありますが、食道にはそれがないため、リンパ節やほかの臓器への転移が起こりやすい傾向があります。
さらに、食道の外科的手術は難易度が高く、身体への負担も大きいため、できるだけ早期発見が重要になってきます。
早期食道がんであれば内視鏡治療で根治することが可能です。
胃カメラを受けることで、食道や咽頭も詳細に調べられますので、定期的な検査をお勧めします。
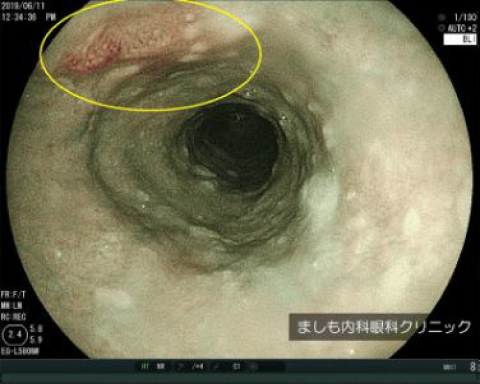
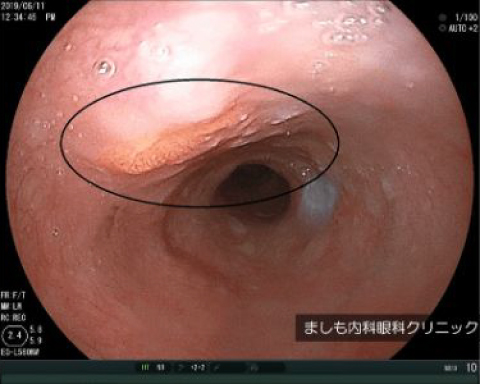
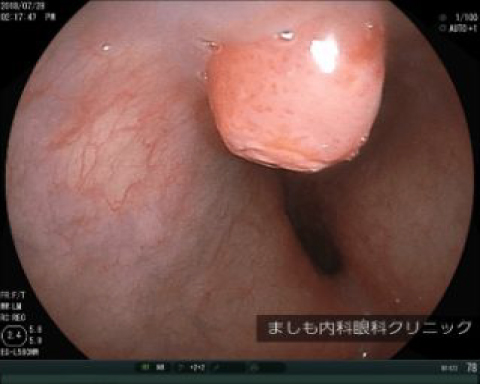
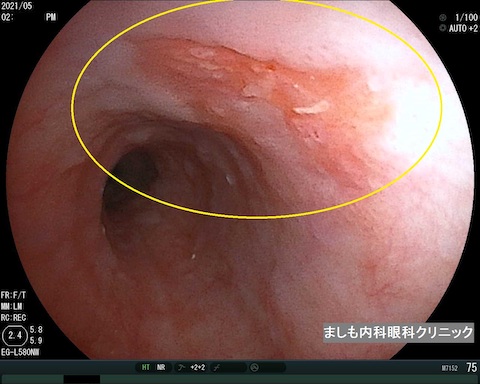
早期食道がん
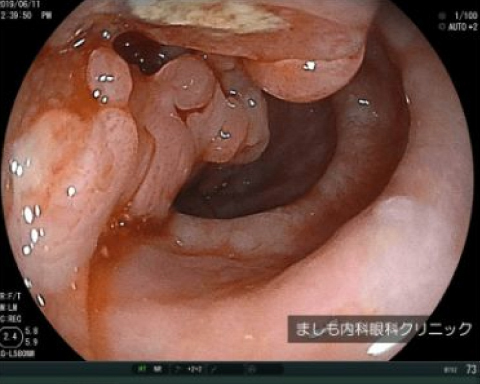
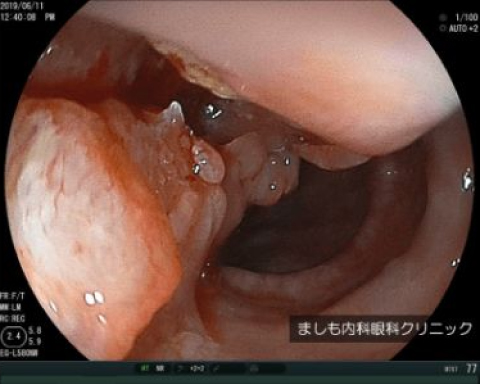
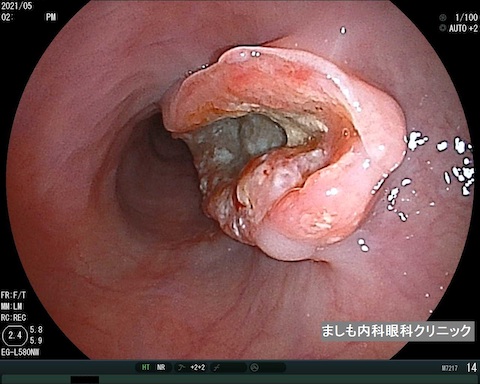
進行食道がん
食道胃接合部がん
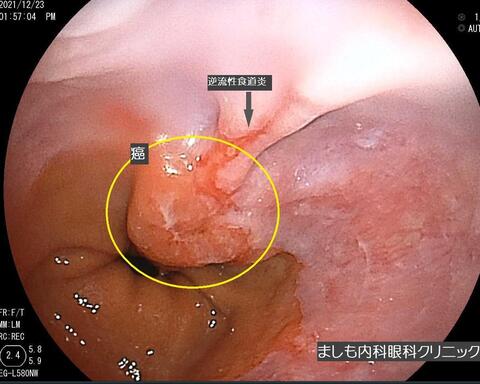 食道と胃の境目を食道胃接合部と呼び、その上下2cmの範囲にがんの中心部があるものを食道胃接合部がんといいます。従来は、食道がんもしくは胃がんとして分類されていた病気であり、食道胃接合部がんとして独立した病気としてのデータは充分ではありません。欧米では以前から多く見つかっており、日本でも、食道がんや胃がんに比べて頻度は低いものの、最近増加傾向にあります。以前はがんの部位(食道、胃のどちらがメインか)や病理組織(食道と胃のどちらの細胞からがん発生しているか)によって「食道がん」もしくは「胃がん」と決めた上で治療されてきました。しかし、リンパ節への転移の広がり方は、食道がん・胃がんのいずれであるかよりも発生した場所に左右されるため、食道がん・胃がんのどちらかを決めて、その疾患の型どおりの手術を行うという考え方では整理がつかなくなってきました。そこで最近では単純に「食道がん」もしくは「胃がん」とせずに「食道胃接合部がん」という独立した疾患となりつつあります。
食道と胃の境目を食道胃接合部と呼び、その上下2cmの範囲にがんの中心部があるものを食道胃接合部がんといいます。従来は、食道がんもしくは胃がんとして分類されていた病気であり、食道胃接合部がんとして独立した病気としてのデータは充分ではありません。欧米では以前から多く見つかっており、日本でも、食道がんや胃がんに比べて頻度は低いものの、最近増加傾向にあります。以前はがんの部位(食道、胃のどちらがメインか)や病理組織(食道と胃のどちらの細胞からがん発生しているか)によって「食道がん」もしくは「胃がん」と決めた上で治療されてきました。しかし、リンパ節への転移の広がり方は、食道がん・胃がんのいずれであるかよりも発生した場所に左右されるため、食道がん・胃がんのどちらかを決めて、その疾患の型どおりの手術を行うという考え方では整理がつかなくなってきました。そこで最近では単純に「食道がん」もしくは「胃がん」とせずに「食道胃接合部がん」という独立した疾患となりつつあります。
本例は50歳代の男性で、自覚症状はありませんでした。内視鏡治療は適応外のため、外科へ紹介となりました。
逆流性食道炎・食道裂孔ヘルニア
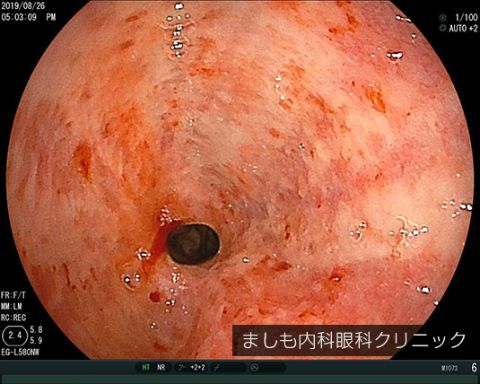
 胃には胃酸から粘膜を守るメカニズムを備えていますが、食道にはそれがありません。
胃には胃酸から粘膜を守るメカニズムを備えていますが、食道にはそれがありません。
そのため、胃液の逆流が起こると食道は炎症を起こしてしまいます。これが逆流性食道炎です。食道裂孔ヘルニアは、本来腹部にあるべき胃の一部が食道のある胸部に飛び出してしまっている状態です。
食道裂孔ヘルニアになると胃液の逆流が起こりやすくなります。
逆流が起こると、炎症にともなう胸やけ、むかつき、胸部の痛み、咳、喉の違和感、喉が詰まった感じがする、声がれ、睡眠障害などの様々な症状がおこります。長期間の炎症により食道腺がんのリスクが高まるため、適切な治療が重要になってきます。重症の場合は食道は狭くなり食事が通過しなくなることがあります。写真は軽度のものと重症で狭窄を伴ったものとそれぞれ掲載しています。
逆流性食道炎の原因は、食道裂孔ヘルニアだけでなく食道や胃の蠕動運動の低下、肥満や加齢などの要因によって起こります。
そのため、治療には胃酸を抑える薬に加え、肥満や食生活の改善することも大切です。
食道静脈瘤
長期間による肝臓の炎症によって肝硬変となった方にできる病気です。
肝硬変では肝臓へ血液が流れにくくなり、その分が食道に流れ込んで静脈瘤(血管のこぶ)ができます。
瘤が大きくなって破裂すると吐血となり命にかかわるため、早期発見と治療がとても重要な疾患です。
治療は内視鏡でできることがほとんどです。
静脈瘤がみつかった場合は定期的な肝臓のチェックと胃カメラ検査が重要となります。
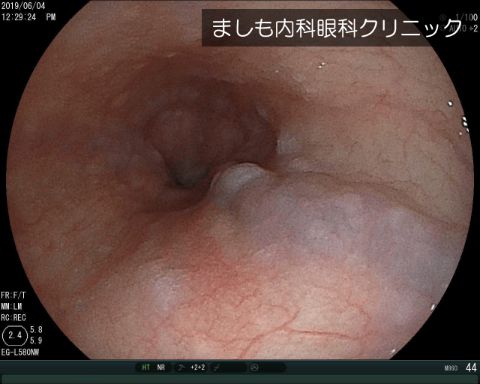
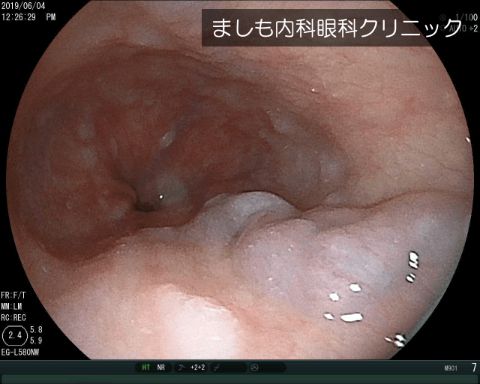
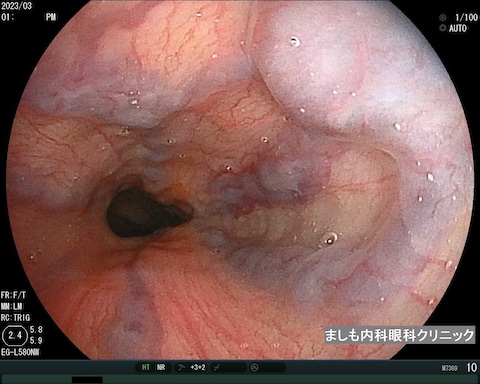
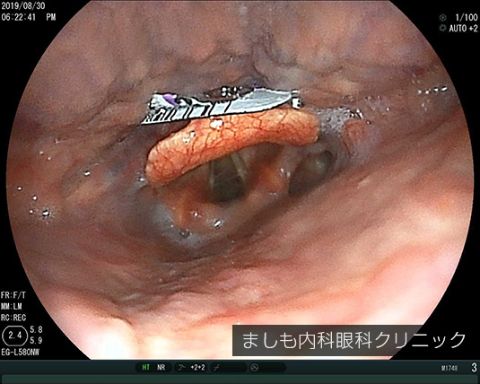
食道異物・咽頭異物
魚の骨、薬のシート(PTP)、ボタン電池などがあります。とがっているため、放置すれば食道や腸に穴を開けてしまう可能性があります。また電池などは漏れ出た液により腸などに強い炎症を起こし穴があくこともあり早急に内視鏡専門医を受診して異物を取り除く必要があります。
食道乳頭腫
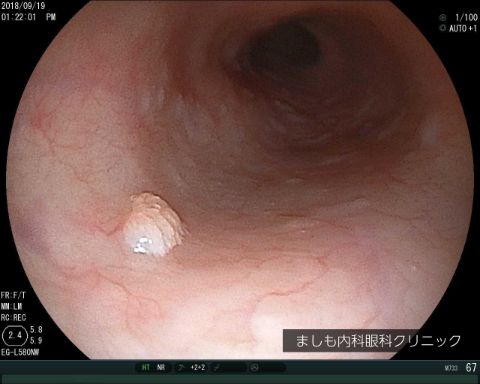 白い小さな隆起ができる良性の腫瘍です。胃酸の逆流によって起こるとみられています。経過観察で可能なことがほとんどです。
白い小さな隆起ができる良性の腫瘍です。胃酸の逆流によって起こるとみられています。経過観察で可能なことがほとんどです。
食道粘膜下腫瘍
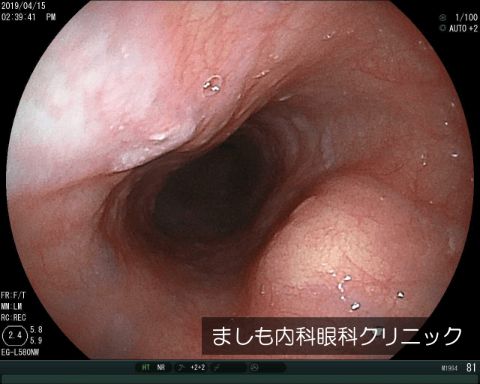
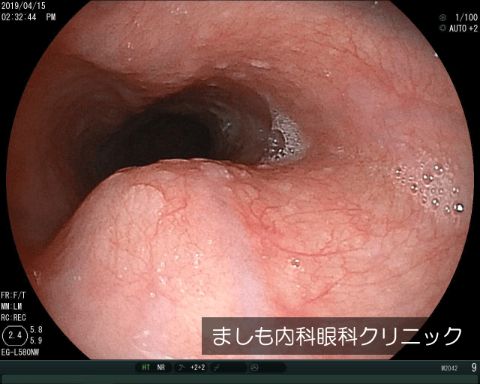 粘膜表面にできる食道がんと違い、粘膜より深い層に発生する腫瘍です。悪性のことは少なく、大部分は良性腫瘍である平滑筋腫や血管腫です。
粘膜表面にできる食道がんと違い、粘膜より深い層に発生する腫瘍です。悪性のことは少なく、大部分は良性腫瘍である平滑筋腫や血管腫です。
ただ、腫瘍が大きい場合や短期間で腫瘍が大きくなることがあると、悪性腫瘍の可能性があります。そのため、食道粘膜下腫瘍が見つかった場合には、腫瘍の大きさや形態をしっかり経過観察していく必要があります。
好酸球性食道炎
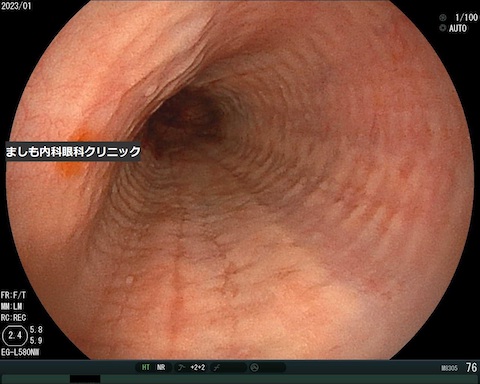
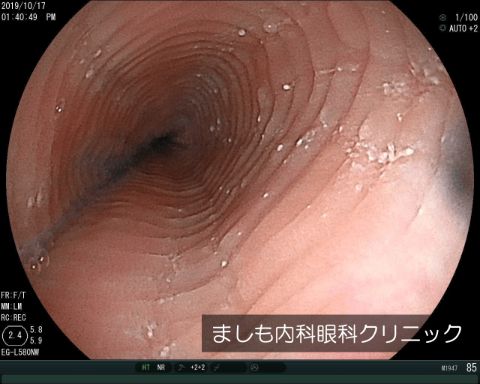 食道のつまり感や嚥下困難などの食道症状があり、内視鏡による生検で食道上皮内好酸球が高視野で15個以上浸潤している慢性アレルギー疾患です。
食道のつまり感や嚥下困難などの食道症状があり、内視鏡による生検で食道上皮内好酸球が高視野で15個以上浸潤している慢性アレルギー疾患です。
わが国では稀な疾患とされてきましたが、近年、その報告数が増加してきています。臨床的には中年、男性に多く、約半数にアレルギー疾患を認めます。診断の契機となる症状として、食物つまり感や嚥下困難が最も多いですが、胸痛、胸焼け、胃痛などの症状を呈する場合もありますので、標準治療に反応しない症例では鑑別すべき疾患のひとつとして常に挙げるべきです。
内視鏡検査では、縦走溝やリング、白斑、狭窄など特徴的な所見がみられますが、感度、陽性的中率は低いので、生検が必須です。
当院での症例写真です。リング(輪状溝)と白斑を認めます。診断確定とカンジダ除外目的のため生検を施行したところ、内視鏡生検で好酸球20/HPFでした。
胃
早期胃がん
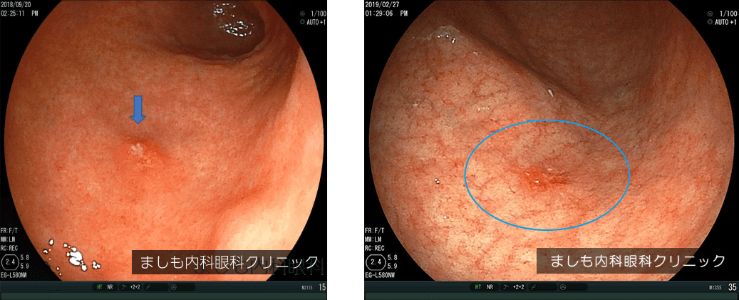
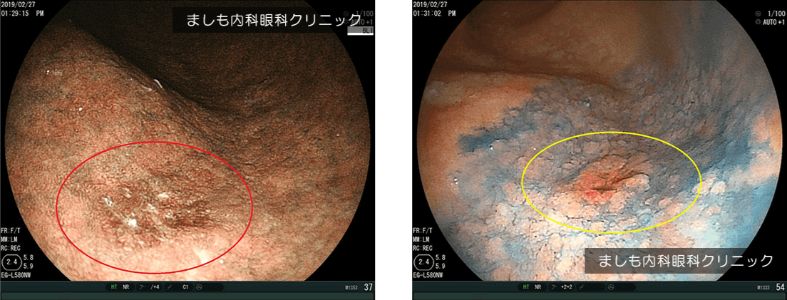
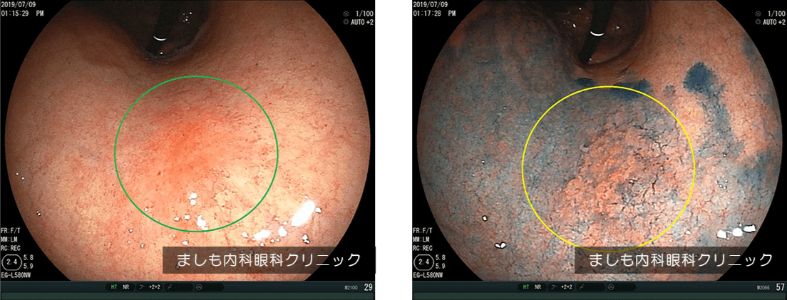 胃がんは胃の粘膜表面から発生します。初期の段階では粘膜内にとどまっていますが、大きくなるにしたがって次第に粘膜下層、筋層、漿膜下層へ進みます。進行部分がどの深さまで達しているかを腫瘍の「深達度」と呼んでおり、T1からT4までの4段階に分類されます。
胃がんは胃の粘膜表面から発生します。初期の段階では粘膜内にとどまっていますが、大きくなるにしたがって次第に粘膜下層、筋層、漿膜下層へ進みます。進行部分がどの深さまで達しているかを腫瘍の「深達度」と呼んでおり、T1からT4までの4段階に分類されます。
がんが粘膜または粘膜下層にとどまっている状態はT1と分類され、転移の可能性がほとんどないため、早期胃がんと呼んでいます。早期胃がんの中でも特に粘膜表面にとどまっている場合には手術ではなく胃カメラによる内視鏡治療で根治が可能です。
早期がんは検診目的でうけた内視鏡検査で発見されることが多く、ほぼ無症状です。胃がんはかなり進行してからでも軽い胃炎のような症状しかでないことが多いので、早期に胃がんを発見するためには定期的な内視鏡検査が重要となります。
進行胃がん
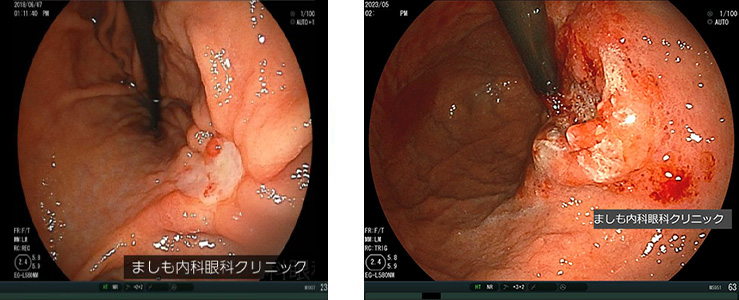 胃がんは時間とともに粘膜表面から深く浸潤していき、さらに進行すると肝臓やリンパ節へ転移していきます。進行胃がんは内視鏡では治療できないため、開腹による外科手術や抗がん剤などが必要になります。
胃がんは時間とともに粘膜表面から深く浸潤していき、さらに進行すると肝臓やリンパ節へ転移していきます。進行胃がんは内視鏡では治療できないため、開腹による外科手術や抗がん剤などが必要になります。
進行胃がんの段階まで進んでも自覚症状がないこともあります。そのため、健診などで受けた胃カメラで進行がんがみつかることがあります。
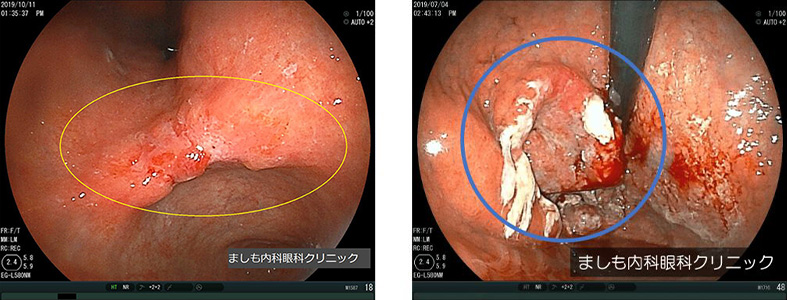
スキルス胃がん
 通常の胃がんと異なり、がん細胞が胃の粘膜の下にばらばらに広がっていくタイプの胃がんです。転移を起こしやすく、進行が早いという特徴を持っています。また、発症が多いのは30~50歳であり、比較的若い世代に多くなっています。
通常の胃がんと異なり、がん細胞が胃の粘膜の下にばらばらに広がっていくタイプの胃がんです。転移を起こしやすく、進行が早いという特徴を持っています。また、発症が多いのは30~50歳であり、比較的若い世代に多くなっています。
進行が早いため治療が進んできた現在でも死亡率が高く、また無症状なケースもあり、早期発見が難しい疾患です。リスクの高い方は若いうちから定期的に内視鏡検査を受け、ピロリ菌に感染していたら除菌治療を受けることをお勧めします。
内視鏡専門医でも経験することが少ない疾患です。写真は当院で診断した50代の症例で、病理結果は印環細胞癌でした。
胃腺腫
胃の粘膜に発生した良性の腫瘍であり、すぐに胃がんとなることは多くありませんが、数年間経過するとがん化するとされているため、定期的な経過観察が重要です。また形態や大きさによってがんが含まれる可能性が高い場合には内視鏡による切除を行います。胃カメラ時には生検(組織を採取)して病理検査を行い、胃がんと鑑別することが重要です。
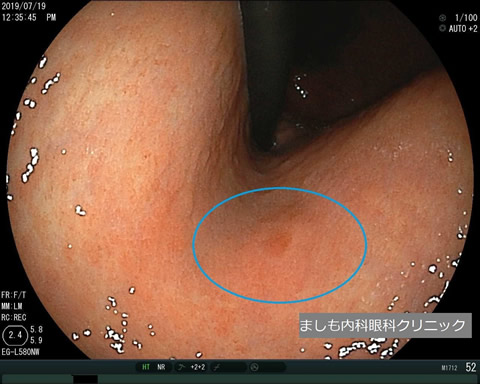
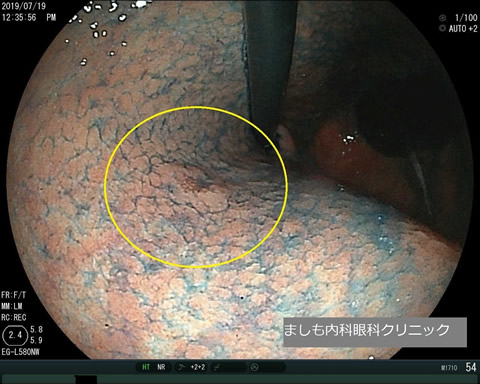
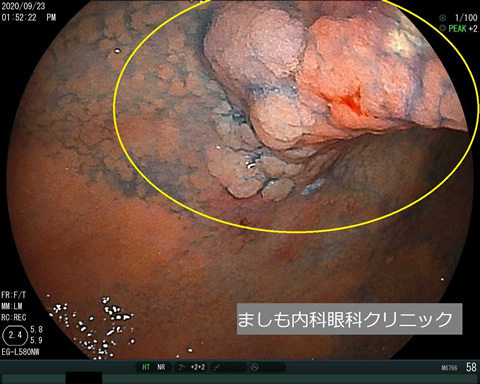
ピロリ菌
胃に住む細菌で、日本人の1/2が感染しています(高齢者に多く、若者には少ない)。胃カメラ検査で、ピロリ菌の有無を調べることができます。ピロリ菌感染がない方は胃がんになりにくく、一方でピロリ菌感染がある、または以前に感染していた方は胃がんリスクが高くなります。そのため、ピロリ菌感染がわかったら、除菌治療を受けた上で、定期的な胃カメラ検査を受けて胃がんがないかを確かめることが重要になります。
胃潰瘍
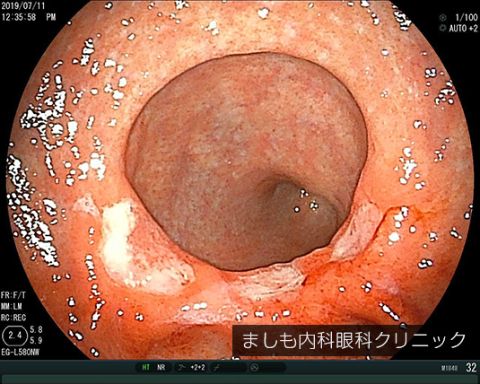
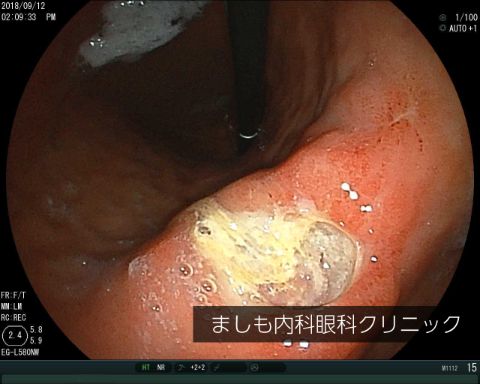 代表的な症状は胃痛です。原因はピロリ菌や鎮痛解熱剤をたくさん使用することによって起こります。ストレスで発生することもあります。胃の粘膜が傷付いて、深いところまで組織がなくなっている状態です。放置すれば多量出血や胃に穴があくことがあり、治療は必須です。胃がんと鑑別することも重要です。ピロリ菌感染がある場合、除菌治療を行うことで胃潰瘍の治療および再発防止につながります。脳梗塞予防や狭心症・心筋梗塞予防の薬の中には胃潰瘍の原因となるものがあり、それらの薬の継続が必要な場合は胃薬とセットで飲むことが大切です。
代表的な症状は胃痛です。原因はピロリ菌や鎮痛解熱剤をたくさん使用することによって起こります。ストレスで発生することもあります。胃の粘膜が傷付いて、深いところまで組織がなくなっている状態です。放置すれば多量出血や胃に穴があくことがあり、治療は必須です。胃がんと鑑別することも重要です。ピロリ菌感染がある場合、除菌治療を行うことで胃潰瘍の治療および再発防止につながります。脳梗塞予防や狭心症・心筋梗塞予防の薬の中には胃潰瘍の原因となるものがあり、それらの薬の継続が必要な場合は胃薬とセットで飲むことが大切です。
出血性胃潰瘍
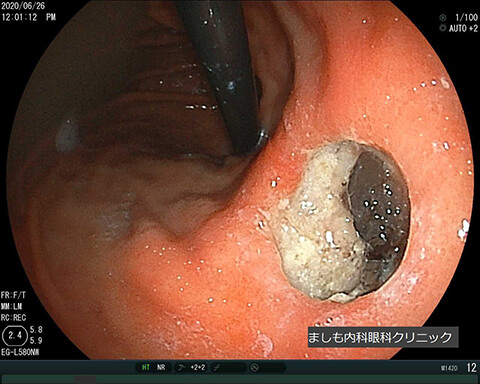
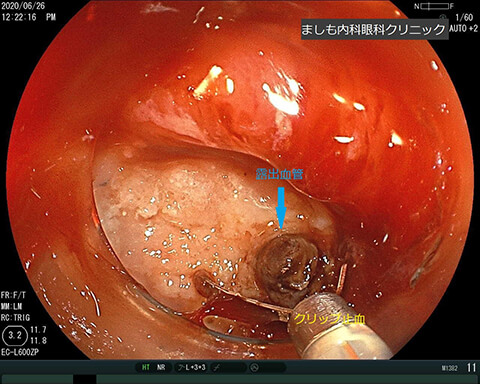 胃潰瘍を治療せずに放置すると悪化し、出血(吐血や下血)や穿孔(穴があくこと)を合併することがあります。緊急で対処する必要があります。写真は暗赤色便を主訴に受診された症例で内視鏡的止血処置(クリップ止血)を行いました。
胃潰瘍を治療せずに放置すると悪化し、出血(吐血や下血)や穿孔(穴があくこと)を合併することがあります。緊急で対処する必要があります。写真は暗赤色便を主訴に受診された症例で内視鏡的止血処置(クリップ止血)を行いました。
表層性胃炎、急性胃炎(AGML)
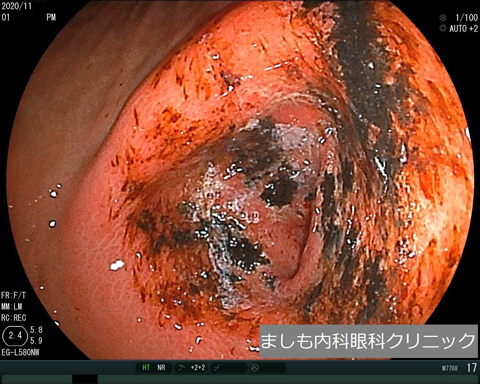 胃粘膜表面に炎症が起こっている状態です。暴飲暴食やストレス、薬剤などが原因とされています。胃酸過多の治療とともに、食生活・生活習慣の改善も重要です。
胃粘膜表面に炎症が起こっている状態です。暴飲暴食やストレス、薬剤などが原因とされています。胃酸過多の治療とともに、食生活・生活習慣の改善も重要です。
萎縮性胃炎
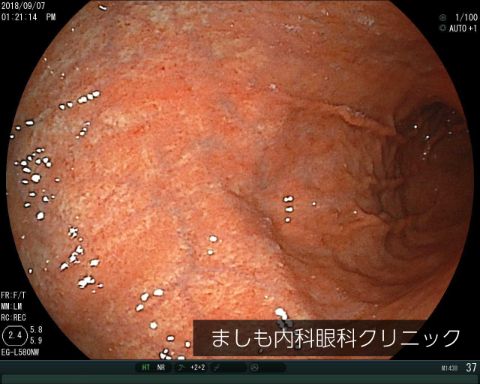 ピロリ菌が原因です。ピロリ菌に感染すると慢性的な炎症が続き、粘膜が萎縮し、胃がんのリスクが高まります。萎縮が高度に進行するとピロリ菌すら生息できなくなり、検査ではピロリ菌陰性と出ることがあります。ただし、以前はピロリ菌に感染していて、萎縮性胃炎の進行によりピロリ菌陰性になった状態は、胃がんリスクが最も高く注意が必要です。
ピロリ菌が原因です。ピロリ菌に感染すると慢性的な炎症が続き、粘膜が萎縮し、胃がんのリスクが高まります。萎縮が高度に進行するとピロリ菌すら生息できなくなり、検査ではピロリ菌陰性と出ることがあります。ただし、以前はピロリ菌に感染していて、萎縮性胃炎の進行によりピロリ菌陰性になった状態は、胃がんリスクが最も高く注意が必要です。
萎縮性胃炎の治療は、ピロリ菌の有無を調べ、除菌することです。また胃カメラを定期的に受けて胃がんの合併がないかチェックすることが大切です。
鳥肌胃炎
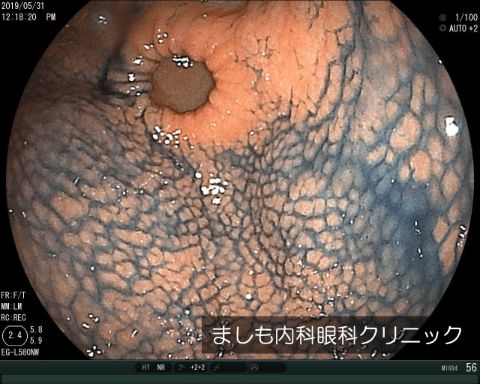
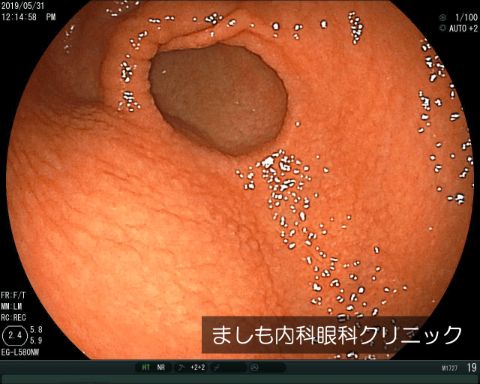 胃の炎症のひとつです。鳥肌のように見えることからこの病名がついています。ピロリ菌感染とのつながりが指摘されており、胃がんの中でも進行の早いスキルス胃がんにもかかわっているとされているなど、胃がんリスクが高い炎症です。ピロリ菌が陽性であれば除菌治療が有効です。胃がんのリスクを考え、定期的な胃カメラが重要です。
胃の炎症のひとつです。鳥肌のように見えることからこの病名がついています。ピロリ菌感染とのつながりが指摘されており、胃がんの中でも進行の早いスキルス胃がんにもかかわっているとされているなど、胃がんリスクが高い炎症です。ピロリ菌が陽性であれば除菌治療が有効です。胃がんのリスクを考え、定期的な胃カメラが重要です。
胃底腺ポリープ
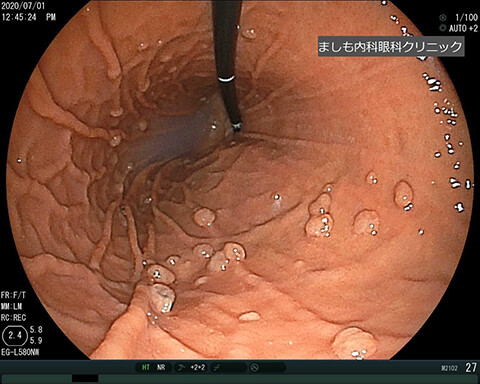
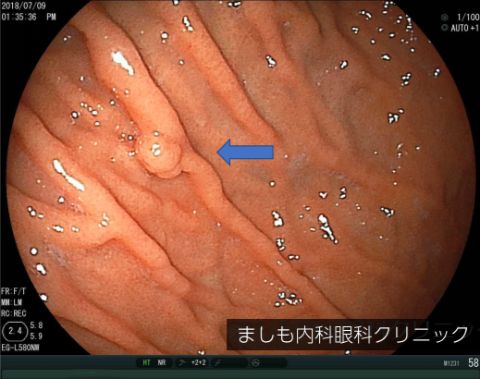 良性のポリープです。ピロリ菌に感染していない健康な胃にできやすく、女性ホルモンとの関連性が指摘されています。悪性化する可能性は低いため治療不要ですが、定期的に個数や大きさなど変化がないか定期的に胃カメラをお勧めします。
良性のポリープです。ピロリ菌に感染していない健康な胃にできやすく、女性ホルモンとの関連性が指摘されています。悪性化する可能性は低いため治療不要ですが、定期的に個数や大きさなど変化がないか定期的に胃カメラをお勧めします。
胃過形成性ポリープ
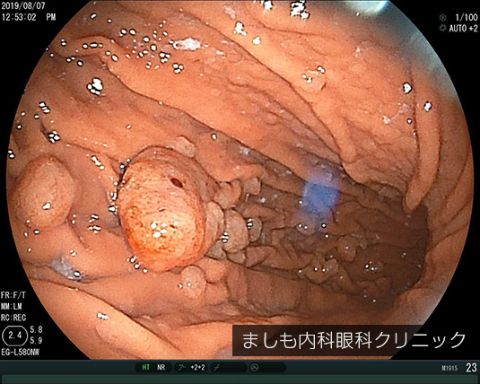
 胃底腺ポリープと異なり、ピロリ菌が関係していることが多いです。除菌により消失することもあります。サイズが大きいものや形状によっては内視鏡切除による治療が必要な場合があります。
胃底腺ポリープと異なり、ピロリ菌が関係していることが多いです。除菌により消失することもあります。サイズが大きいものや形状によっては内視鏡切除による治療が必要な場合があります。
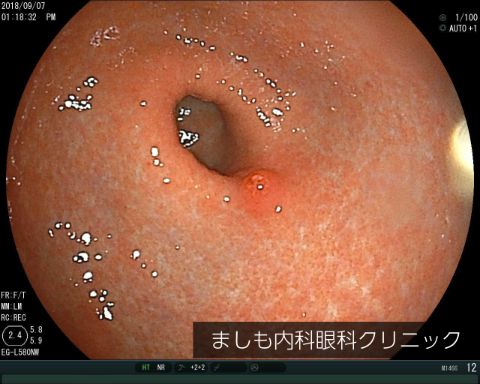
胃アニサキス症
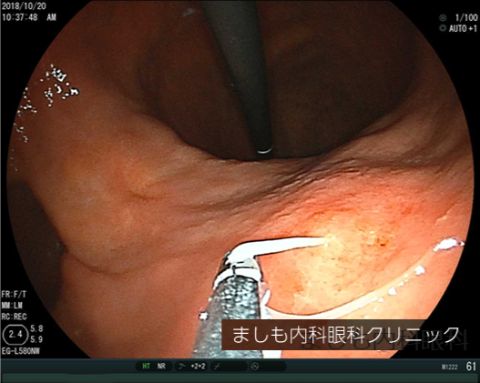
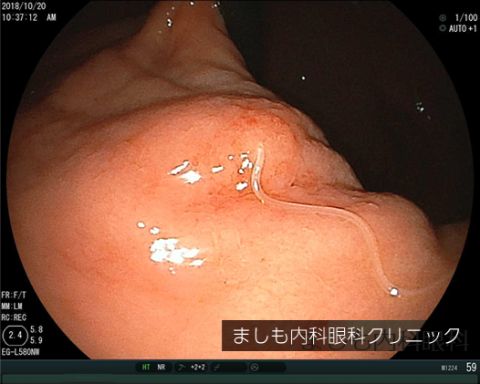 サバ、イカ、サケ、アジ、タラ、カツオなどにアニサキス(寄生虫の一種)が寄生しており、それらを生で食べることにより、感染して起こります。冷凍や加熱によって死滅するため感染予防に重要です。肉眼で見える程度の大きさのため、適切な処置が行われていれば生食しても感染するリスクはほとんどありません。
サバ、イカ、サケ、アジ、タラ、カツオなどにアニサキス(寄生虫の一種)が寄生しており、それらを生で食べることにより、感染して起こります。冷凍や加熱によって死滅するため感染予防に重要です。肉眼で見える程度の大きさのため、適切な処置が行われていれば生食しても感染するリスクはほとんどありません。
感染すると、胃に強い痛みが現れます。人間の体内ではアニサキスは生き続けることはできないため、いずれ痛みは治まりますが、かなりの激痛となる場合もあります。治療は内視鏡によるアニサキスの虫体を除去することです。生魚を食べたあとに胃に強い痛みが起こったら、内視鏡専門医を受診してください。
当院では専門医である院長が緊急で内視鏡を行い除去致します。
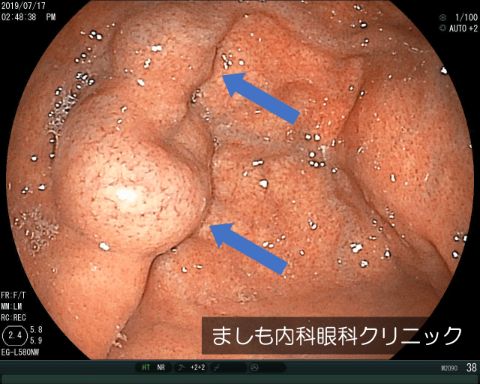
胃静脈瘤
長期間による肝臓の炎症によって肝硬変となった方にできる病気です。肝硬変では肝臓へ血液が流れにくくなり、その分が胃に流れ込んで静脈瘤(血管のこぶ)ができます。瘤が大きくなって破裂すると吐血や下血となり命にかかわるため、早期発見と治療がとても重要な疾患です。治療は内視鏡でできることがほとんどです。静脈瘤がみつかった場合は定期的な肝臓のチェックと胃カメラ検査が重要となります。
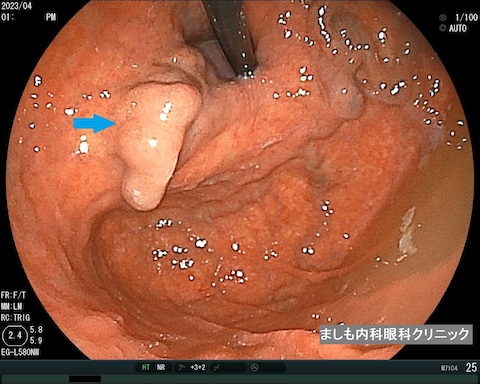
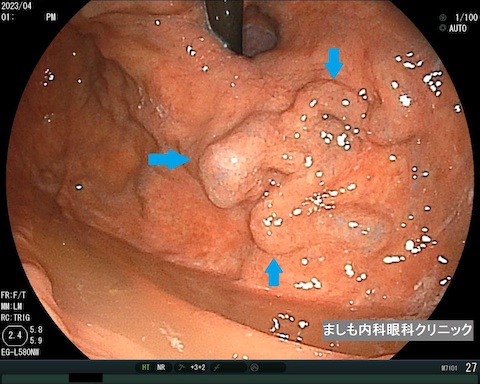
胃粘膜下腫瘍
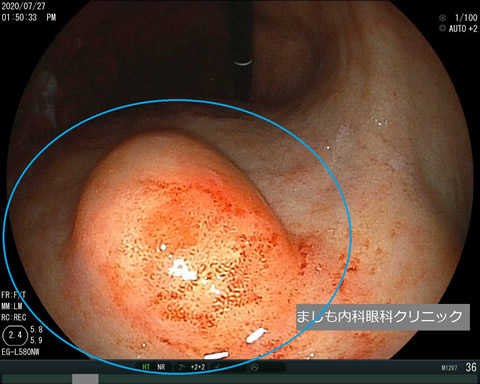
 通常の胃がんとは異なり、粘膜より深い層にできる腫瘍です。胃カメラでは粘膜が盛り上がっているように見えます。サイズが小さい場合は良性であることがほとんどであり、定期的な経過観察で変化がないかをみていきます。サイズが大きいものや形状によっては悪性腫瘍(胃GIST(消化管間質腫瘍))の場合があり、その際には外科手術や抗がん剤治療が必要になります。
通常の胃がんとは異なり、粘膜より深い層にできる腫瘍です。胃カメラでは粘膜が盛り上がっているように見えます。サイズが小さい場合は良性であることがほとんどであり、定期的な経過観察で変化がないかをみていきます。サイズが大きいものや形状によっては悪性腫瘍(胃GIST(消化管間質腫瘍))の場合があり、その際には外科手術や抗がん剤治療が必要になります。
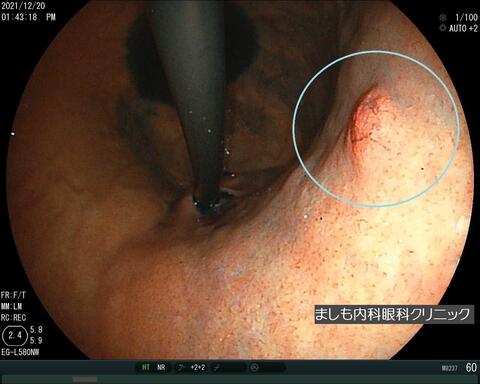
胃憩室
 憩室はポケット状に外側に飛び出たもので、胃の筋層が弱い部分に発生します。胃カメラ検査ではくぼみとして観察されます。良性のため治療は不要です。憩室による症状はなく、検査時に偶然見つかることがほとんどですが、稀に出血などの原因となることがあります。
憩室はポケット状に外側に飛び出たもので、胃の筋層が弱い部分に発生します。胃カメラ検査ではくぼみとして観察されます。良性のため治療は不要です。憩室による症状はなく、検査時に偶然見つかることがほとんどですが、稀に出血などの原因となることがあります。
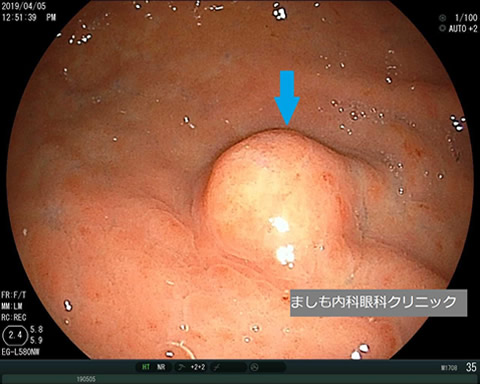
胃カルチノイド/胃NET・神経内分泌腫瘍(NEN)
 稀な疾患で、直訳すると「癌に似た」となります。このことから「癌もどき」と表現することもあります。カルチノイドは人体に広く分布する神経内分泌細胞からできる腫瘍です。発生部は胃、十二指腸、小腸、虫垂、大腸などの消化管、膵臓などです。この神経内分泌腫瘍は悪性腫瘍に比べ進行がゆっくりで予後が悪いことは少ないと考えられています(大きさ、発生部位、病理型等により異なります)。
稀な疾患で、直訳すると「癌に似た」となります。このことから「癌もどき」と表現することもあります。カルチノイドは人体に広く分布する神経内分泌細胞からできる腫瘍です。発生部は胃、十二指腸、小腸、虫垂、大腸などの消化管、膵臓などです。この神経内分泌腫瘍は悪性腫瘍に比べ進行がゆっくりで予後が悪いことは少ないと考えられています(大きさ、発生部位、病理型等により異なります)。
消化管カルチノイドは直腸に多く(55.7%)、次いで十二指腸や胃に多くみられます。胃腫瘍のうち0.4%がカルチノイドと報告されており、最近は検診などの内視鏡により無症状で発見されることもあります。
本例は70歳代女性、胃体中部小弯に6〜7mmの半球状隆起で、頂部に拡張した血管が観察されます。病理結果はNET G1で最も悪性度が低いものでした。10mm未満であり、内視鏡治療目的で消化器内科に紹介しました。
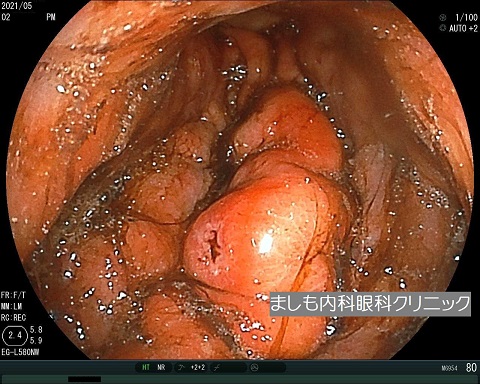
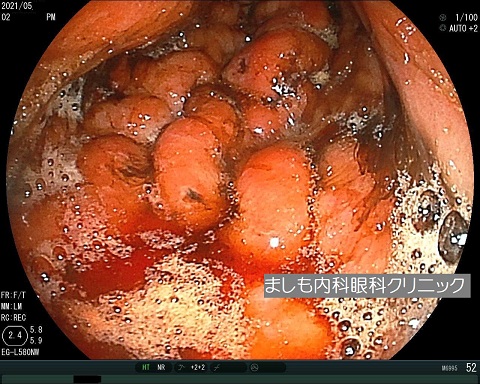
家族性(遺伝性)胃ポリポーシス(GAPPS)
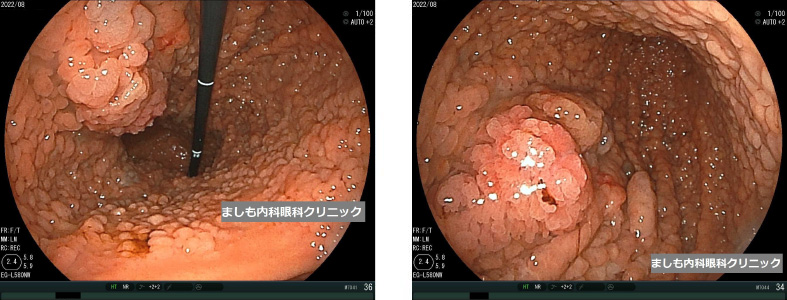
 当院で極めて珍しい症例を経験しました。30歳台の方です。食欲不振、体重減少、心窩部不快感などを認め上部/下部消化管内視鏡を施行したところ、胃は前庭部(出口部分)を除く全ての部がポリープで埋め尽くされていました。
当院で極めて珍しい症例を経験しました。30歳台の方です。食欲不振、体重減少、心窩部不快感などを認め上部/下部消化管内視鏡を施行したところ、胃は前庭部(出口部分)を除く全ての部がポリープで埋め尽くされていました。
一部のポリープは一塊腫瘤となっており癌化が疑われましたが、同部の病理結果は良性でした。
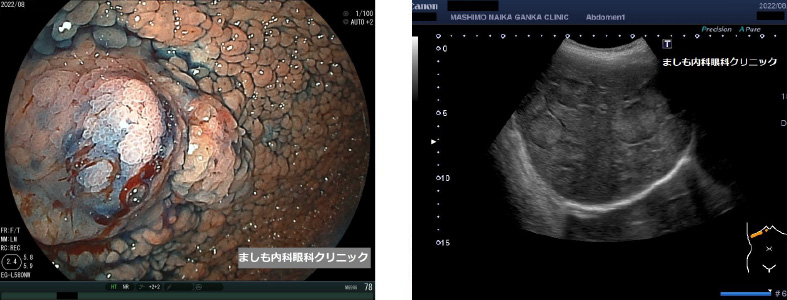
大腸は盲腸ポリープ1個のみ。腹部エコーで多発肝腫瘍が確認され、速やかに総合病院へ紹介とさせて頂きました。紹介先の病院で肝生検、胃はEMR組織診断でGAPPS(Gastric adenocarcinoma and proximal polyposis syndrome)と診断されました。
わかりやすく言えば、多数の胃ポリープのうち一部が胃癌となり、肝臓に多数転移した状態でした。
内視鏡専門医として20年以上検査していますが、家族性(遺伝性)胃ポリポーシス(GAPPS)は初めて経験しました。大腸ポリポーシス(FAPなど)7000人程度と言われますが、胃ポリポーシス(GAPPS)はごく少数と思われます。
GAPPSとは2012年にWorthleyらによって報告された疾患で、胃体部に限局するポリポーシス、胃以外の消化管ポリポーシスがない、100個以上の胃底腺ポリポーシス、常染色体優性遺伝を特徴とする珍しい疾患です。治療として予防的胃全摘術も報告されているが、確立したものはありません。癌診断後の生存期間が非常に短い(0.5~5カ月)との報告もあります。
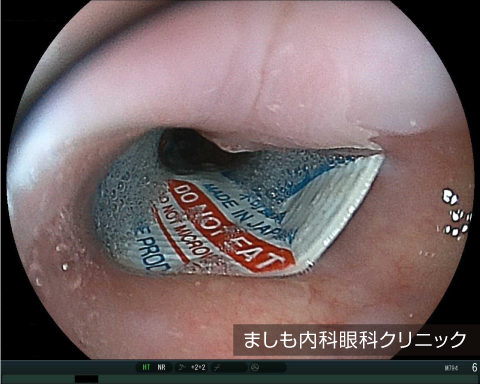
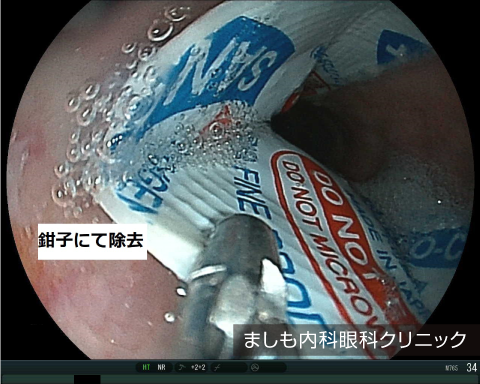
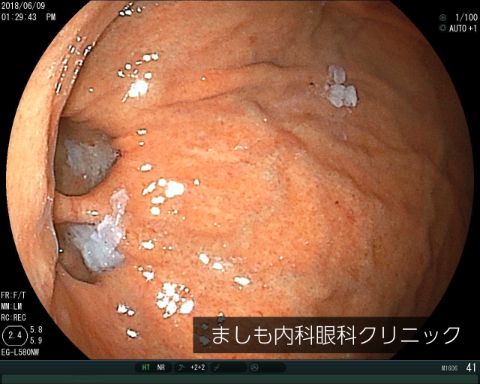
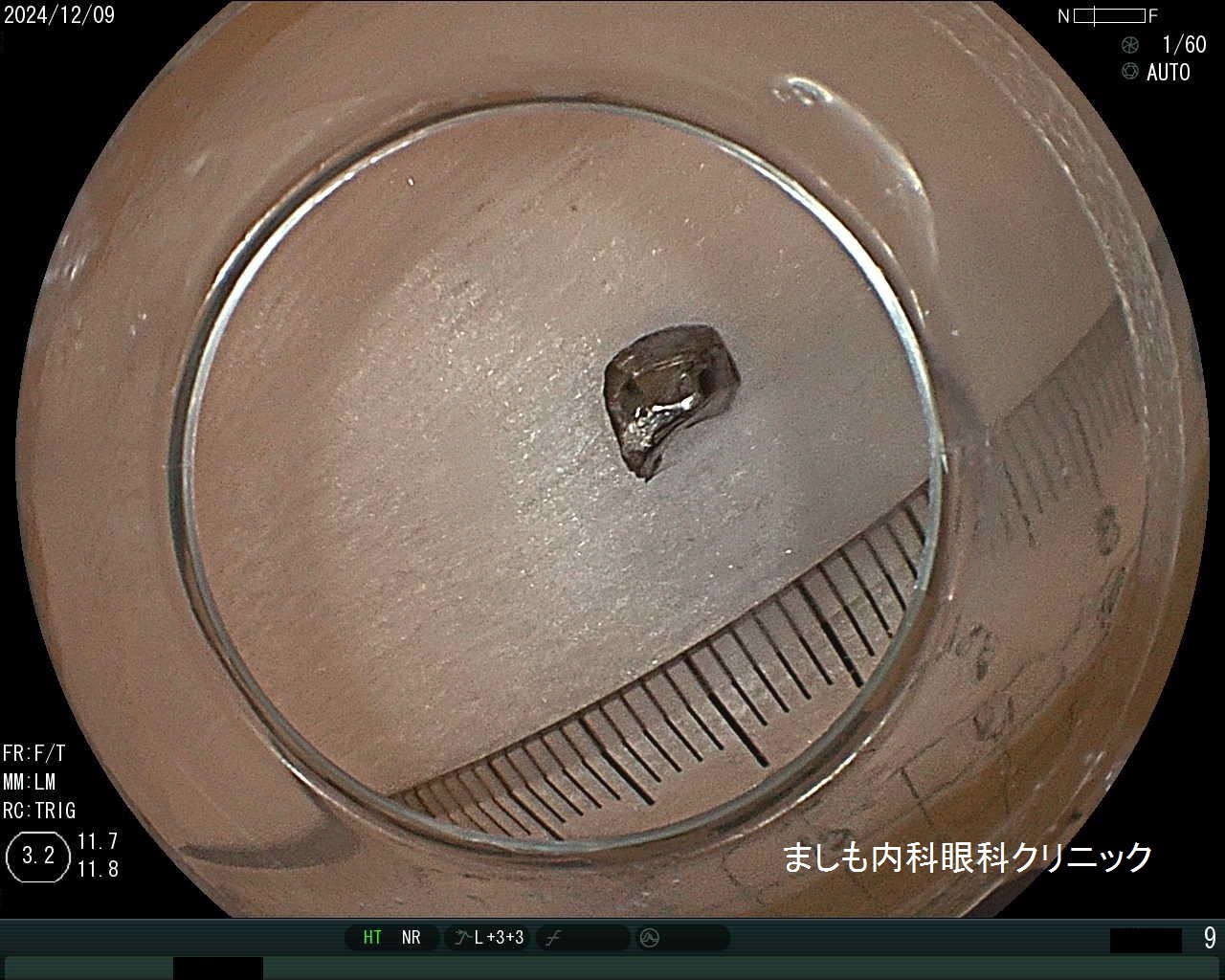
胃異物
魚の骨、薬のシート(PTP)、ボタン電池、義歯などがあります。鋭利なものは食道や胃腸に穴をあけてしまうことがあるため、早急に内視鏡専門医を受診して異物を取り除く必要があります。
今回の症例は歯科医より義歯誤飲のため、緊急対応の要請があり、速やかに回収しました。
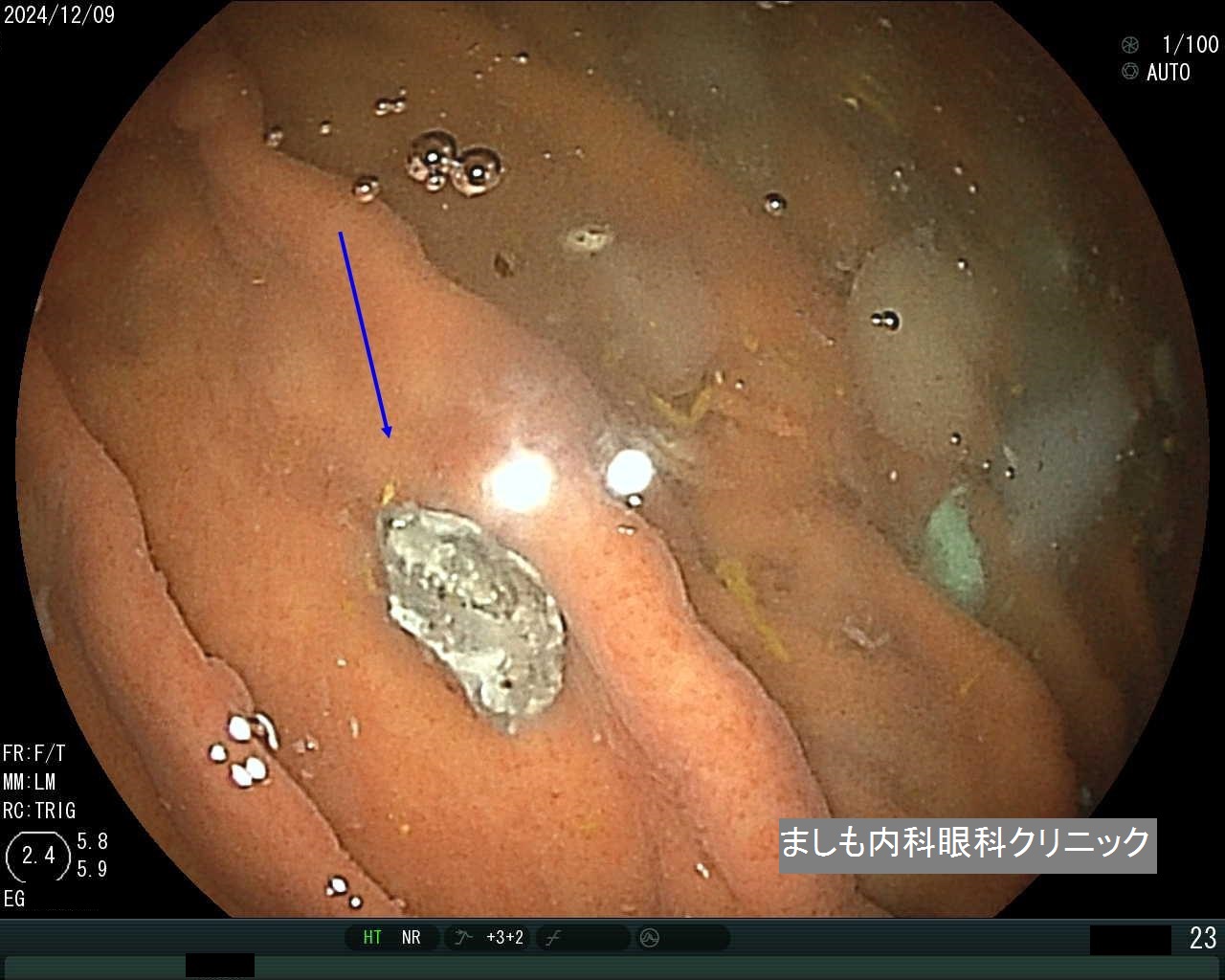
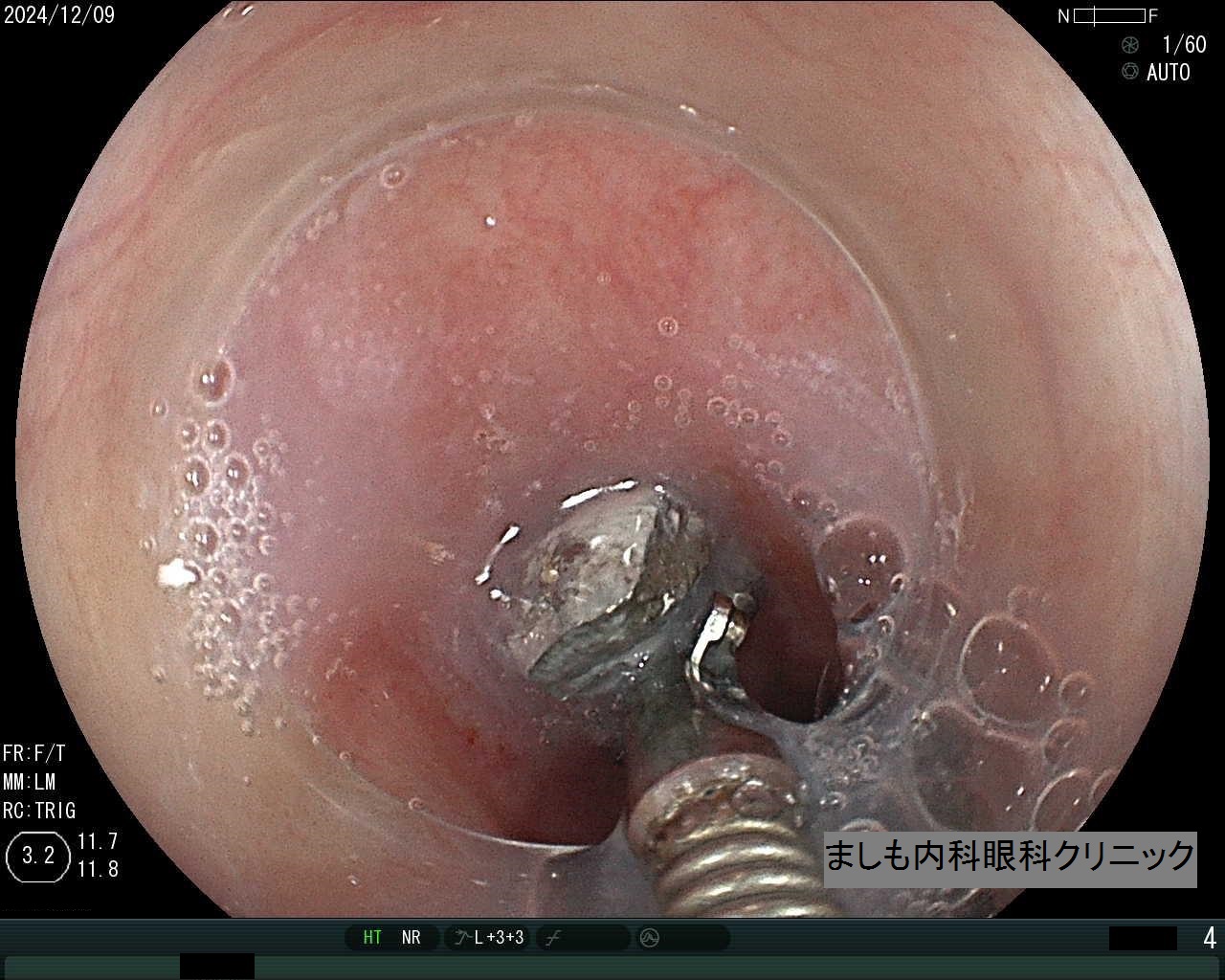
クローン病(胃病変)
クローン病とは、口腔内、小腸、大腸など、消化管のいたるところに慢性的な炎症をきたす難病です。
本例は胃の病変として特徴的な竹の節様外観を認め、下部内視鏡では典型的なクローン病と確定診断し、病院へ紹介としました。
潰瘍性大腸炎とならび、代表的な炎症性腸疾患の一つとして知られ、クローン病は、10歳代後半から20歳代の若年者に好発する病気です。
発症年齢のピークは男性が20〜24歳、女性が15〜19歳といわれ、男性と女性の患者比は2:1とされています。
日本における患者数は増加傾向にあります。発症に至る詳細なメカニズムは現在(2017年)も研究段階にありますが、もともと体に備わっている自然免疫系の異常反応によって炎症が引き起こされると考えられています。
下痢が続く、腹痛がある、下血があるといった症状があったら、内視鏡専門医や大腸肛門病専門医を受診してください。
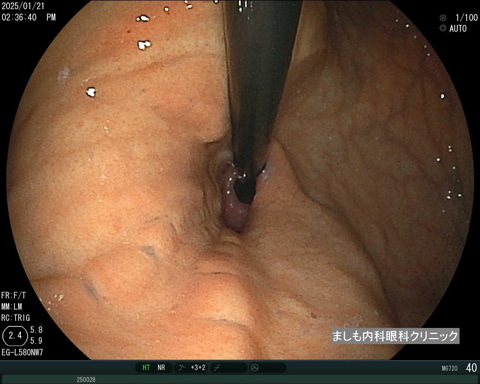
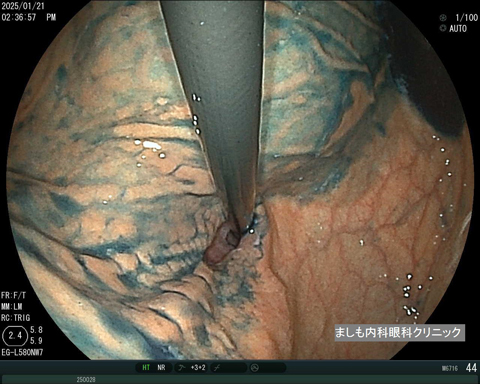
マロリーワイス症候群
 マロリーワイスとは、激しい嘔吐により食道胃接合部付近の粘膜が裂けて、吐血や下血などを起こす病気です。
マロリーワイスとは、激しい嘔吐により食道胃接合部付近の粘膜が裂けて、吐血や下血などを起こす病気です。
腹痛や胸痛を伴うことは少なく、頻回の嘔吐後や大量の飲酒後に発生しやすいとされています。
良性の病気ですが、出血源の確認や他疾患(静脈瘤や胃潰瘍、胃がん)の鑑別の必要から速やかに内視鏡検査を行う必要があります。
保存的療法でほとんどが自然止血しますが、ときに内視鏡止血処置(クリッピング)が必要となることもあります。
十二指腸
十二指腸がん
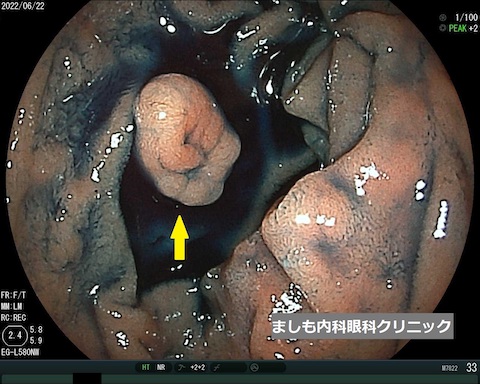
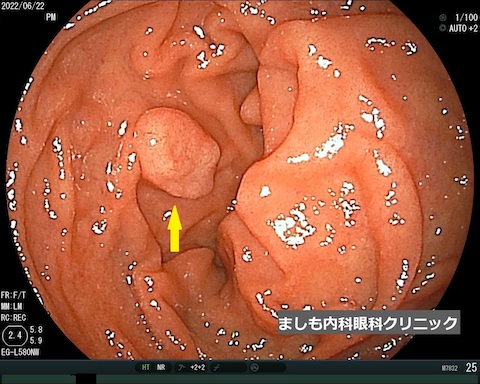 写真は当院で発見された、十二指腸の早期がんです。大きさは10mm。70歳台の男性で、初期(早期)のがんのため内視鏡治療で完治しました。
写真は当院で発見された、十二指腸の早期がんです。大きさは10mm。70歳台の男性で、初期(早期)のがんのため内視鏡治療で完治しました。
十二指腸潰瘍
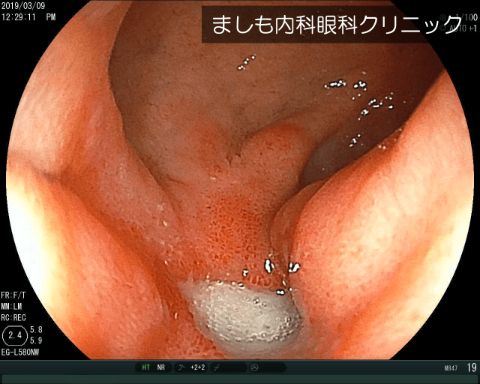 胃潰瘍と同様に、十二指腸の粘膜が傷ついて潰瘍化し、ほとんどのケースで腹痛を生じます。放置すれば多量出血や穴があくことがあり、治療することが大切です。原因ではピロリ菌感染が多く、若い方にも多い疾患です。治療はピロリ菌感染の有無を調べ、感染がわかったら除菌治療を行います。また胃酸を抑える薬が必要となります。
胃潰瘍と同様に、十二指腸の粘膜が傷ついて潰瘍化し、ほとんどのケースで腹痛を生じます。放置すれば多量出血や穴があくことがあり、治療することが大切です。原因ではピロリ菌感染が多く、若い方にも多い疾患です。治療はピロリ菌感染の有無を調べ、感染がわかったら除菌治療を行います。また胃酸を抑える薬が必要となります。
十二指腸腺腫
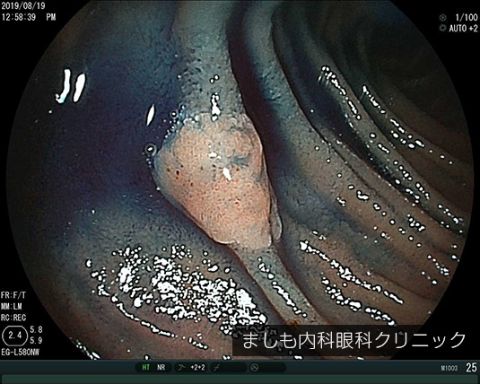
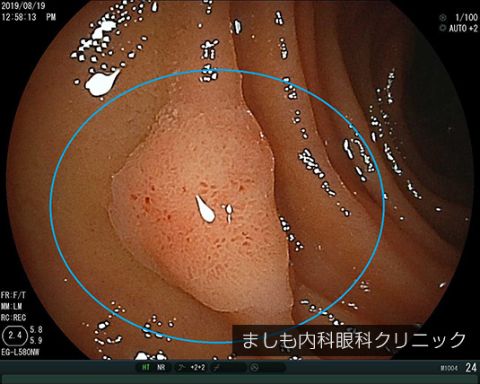 十二指腸腫瘍は比較的まれな消化管腫瘍のひとつです。最深部の十二指腸までしっかりと検査することにより、発見される機会が徐々に増えています。腺腫のような良性の腫瘍から、癌のような悪性腫瘍もあります。
十二指腸腫瘍は比較的まれな消化管腫瘍のひとつです。最深部の十二指腸までしっかりと検査することにより、発見される機会が徐々に増えています。腺腫のような良性の腫瘍から、癌のような悪性腫瘍もあります。
腺腫や比較的早期癌と考えられる腫瘍には内視鏡での切除が可能な場合があります。しかし、腺腫や早期癌であっても広がりが広範囲に及ぶ場合や、進行した癌と診断された場合は手術が必要となってきます。
IgA血管炎(ヘノッホ・シェーライン紫斑病)
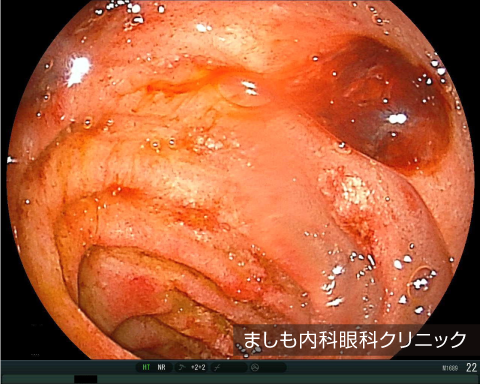
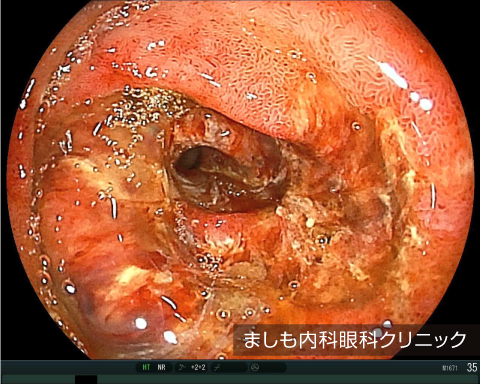
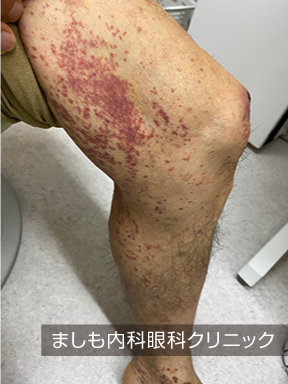
IgA血管炎は、皮膚に紫斑(皮内出血による紫~赤色の斑点)を認め、同時に関節炎、腹痛、腎炎などを伴う珍しい疾患です。10歳以下の小児に発症することが多く、成人には稀です。以前はヘノッホ・シェーンライン紫斑病(アレルギー性紫斑病)と呼ばれていましたが2012年に変更されました。原因は不明ですが、感染や薬剤などが誘因と考えられ、免疫のシステムが働いた時に形成された物質が、毛細血管などの小さな血管の壁に付着することのより細い動脈などが炎症を起こし発症すると考えられています。尿検査では尿蛋白を認め、時に重篤な腎炎(ネフローゼ等)に進行する場合があります。多くの場合、自然に軽快するため、定期診察と尿検査を行い、対処療法を行います。ステロイドの治療は、腹痛の持続時間を短くする、重積のリスクを減らす、腎病変の発症のリスクを減らすとの報告があり、強い腹部症状、腎症状を認めた場合、ステロイド剤を使用する場合が多いです。
当院での症例は腹痛を主訴に受診、内視鏡検査にて十二指腸下行脚~水平脚に多発潰瘍を認め、部位の特徴から本疾患を疑い、改めて診察すると下肢に多数の紫斑を認め、診断に至りました。
咽頭
咽頭腫瘍
 咽頭は通常胃カメラの際、観察しない施設も多いですが、当院では経鼻挿入や静脈麻酔併用時などはできる限り観察するように努めております。
咽頭は通常胃カメラの際、観察しない施設も多いですが、当院では経鼻挿入や静脈麻酔併用時などはできる限り観察するように努めております。
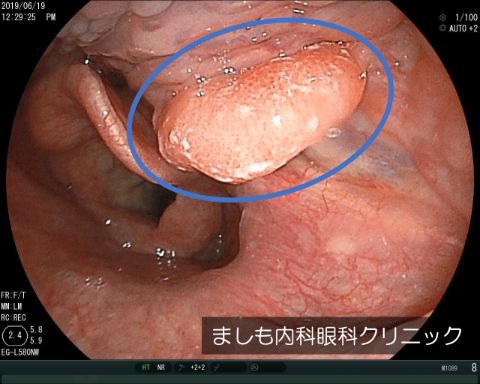
写真は当院で発見した下咽頭腫瘍の症例です。下咽頭に発生する腫瘍の大部分は扁平上皮癌で良性腫瘍は比較的少ないです。
下咽頭癌は頭頸部癌の内10%余りを占める癌で最近は徐々に増加傾向を示しています。発癌には喫煙・飲酒の習慣が大きく関与しているといわれています。